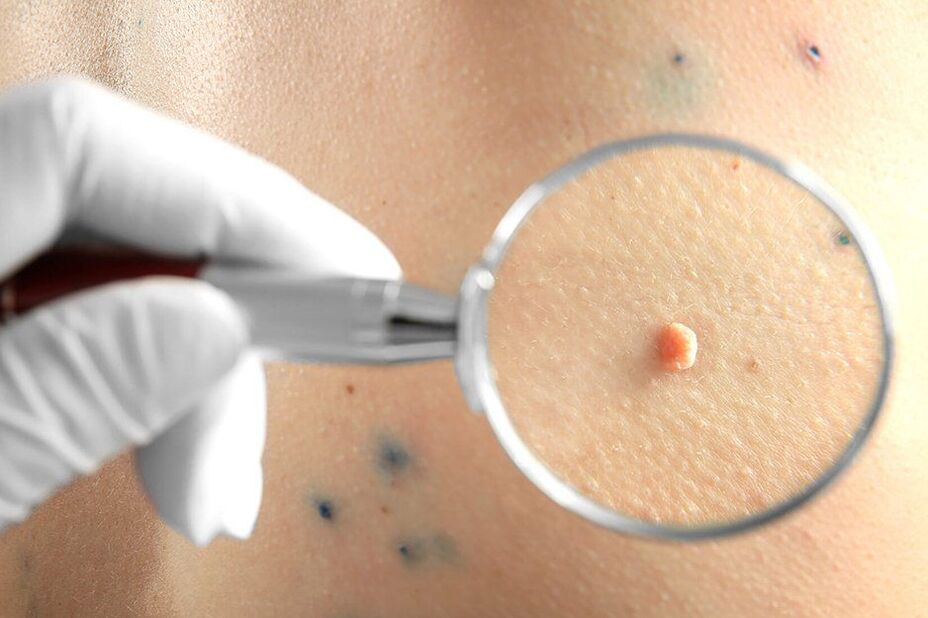
Papiloamele sunt răspândite în societatea modernă. Conform statisticilor medicale, acestea sunt observate într-o formă sau alta la 80% dintre oameni și sunt mici formațiuni benigne asemănătoare tumorilor de pe piele și mucoase din diferite părți ale corpului. Acestea sunt doar una dintre manifestările infecției cu virusul papiloma uman (HPV), ale cărui tulpini sunt mai mult de 190 de specii. Dintre acestea, se disting virușii cu risc oncogen ridicat, mediu și scăzut. Prin urmare, pe lângă un dezavantaj estetic, papiloamele pot prezenta un pericol grav pentru viața și sănătatea umană, deoarece unele dintre ele se pot transforma în tumori maligne.
Ce este HPV
Papilomavirusul uman infectează numai oamenii, iar principala sa cale de transmitere este sexuală. Prin urmare, HPV este cel mai frecvent în rândul persoanelor active sexual. Acest lucru explică faptul că cel mai adesea infecția are loc la o vârstă fragedă la momentul debutului activității sexuale și la vârf, adică 15-25 de ani. Mai mult, mai multe tulpini (tipuri) de HPV pot fi simultan în corpul uman, provocând apariția diferitelor tipuri de formațiuni tumorale pe piele și mucoase.
Boala cauzată de HPV se numește papilomatoză.
Infecția cu virusul are loc atunci când intră în contact cu pielea sau membranele mucoase cu particule de piele sau mucoase ale unei persoane infectate. Se atașează la membranele celulelor epiteliale imature, de unde pătrund în citoplasma celulei și, ulterior, în nucleu. ADN-ul este conținut în nucleul celular, ceea ce HPV dăunează. Ca rezultat, atunci când celula afectată se împarte, consecința acestui lucru va fi formarea de celule noi nu sănătoase, dar care au deja informații genetice modificate, ceea ce duce la perturbări ale mecanismului de reproducere și diferențiere a acestora. Acesta devine motivul apariției neoplasmelor pe piele și mucoase.
Infecția cu HPV poate duce nu numai la formarea papiloamelor, ci și a verucilor, precum și a verucilor plate și genitale. Cu toate acestea, poate fi asimptomatic. În acest caz, pacientul nu va prezenta semne externe de infecție cu papilomavirus uman, dar va acționa ca purtător și poate infecta pe alții în timpul actului sexual neprotejat sau la domiciliu.
Astfel, infecția cu HPV nu duce întotdeauna la formarea papiloamelor. Depinde de puterea imunității persoanei, dar mai des primele mici papiloame apar la 1-6 luni după infecție.
Papilomavirusul uman este intracelular. Prin urmare, cu o putere suficientă a sistemului imunitar, organismul își suprimă cu succes activitatea și nu oferă o oportunitate de a provoca proliferarea celulară. Dar, odată cu slăbirea imunității ca urmare a acțiunii anumitor factori, apărarea corpului cade, virusul este activat, ceea ce duce la formarea papiloamelor.
Toate tulpinile sau tipurile de HPV pot fi împărțite în 4 grupe:
- non-oncogen - tulpini 1-5, 63;
- risc oncogen scăzut - tulpini 6, 11, 40, 42-44, 54, 61, 70, 72, 81;
- risc oncogen mediu - tulpini 26, 31, 33, 35, 51-53, 58, 66;
- risc oncogen ridicat - tulpinile 16, 18, 39, 45, 56, 59, 68, 73, 82 (tipurile 16 și 18 sunt considerate cele mai periculoase).
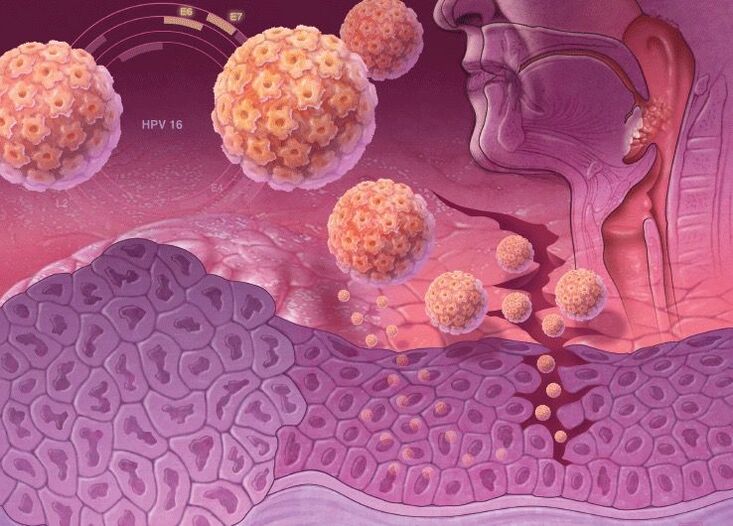
Tulpinile HPV cu risc oncogenic ridicat au gene speciale în ADN-ul lor, care sunt responsabile pentru sinteza proteinelor specifice, oncoproteinelor (E6 și E7). Prin urmare, atunci când este încorporat în ADN-ul unei celule umane, protecția sa anti-cancer scade. Oncoproteinele destabilizează genomul celulei pielii, provoacă reproducerea sa activă și suprimă capacitatea de diferențiere. Prin urmare, acest lucru este plin de un risc ridicat de a dezvolta cancer atunci când este infectat cu tulpini de papilomavirus uman cu risc oncogenic ridicat.
Mărimea pericolului reprezentat de papiloame depinde în mod direct de tipul de HPV. Infecția cu tulpini cu un risc oncogen ridicat este periculoasă pentru dezvoltare:
- cancer cervical;
- tumori maligne ale anusului, vulvei, penisului;
- cancer orofaringian etc.
70% din cazurile de cancer de col uterin se datorează infecției cu HPV tipurile 16 și 18.
Dar chiar și atunci când sunt infectate cu tulpini cu risc oncogen scăzut și cu formarea de papiloame, acestea trebuie tratate cu atenție. Neoplasmele convexe sunt adesea rănite de îmbrăcăminte, sângerează și tind să se inflameze. În același timp, poate cel mai mare disconfort este adus de formațiuni pe organele genitale, care provoacă disconfort sever și complică conduita unei vieți intime. În astfel de cazuri, este posibil să se atașeze o infecție secundară, care poate provoca apariția complicațiilor purulente-septice. În plus, papiloamele se pot forma pe membranele mucoase ale aproape oricărui organ intern, ceea ce duce la întreruperea muncii lor. Deci, papilomatoza tractului respirator superior este adesea găsită, ceea ce provoacă dificultăți de respirație.
Cauze ale formării papiloamelor și factori de risc
HPV poate fi transmis sexual, precum și de la o mamă infectată la copilul ei în timpul nașterii. Calea de transmitere a contactului-gospodărie a virusului nu este exclusă, adică cu utilizarea în comun a prosoapelor, hainelor etc. Acest lucru explică prevalența ridicată a HPV în lume. Autoinfectarea este, de asemenea, posibilă. În acest caz, dacă un papilom este rănit, virusul poate fi transferat în zone sănătoase ale pielii și le poate afecta.
Principalele cauze ale infecției cu HPV sunt schimbările frecvente ale partenerului sexual și sexul neprotejat.

Dar infecția cu un virus nu duce întotdeauna la formarea papiloamelor, a condiloamelor genitale etc. Probabilitatea de a dezvolta papilomatoză depinde de diverși factori:
- imunodeficiență de orice origine, inclusiv administrarea de medicamente care suprimă imunitatea (imunosupresoare, citostatice etc. ), prezența infecției cu HIV, deteriorarea radiațiilor;
- scăderea apărării organismului pe fondul modificărilor fiziologice în timpul sarcinii;
- debut precoce al activității sexuale, când sistemul imunitar nu s-a format și consolidat încă pe deplin;
- microtrauma pielii și a mucoaselor;
- infecție cu tulpini HPV puternic oncogene;
- prezența în organism în același timp a mai multor tipuri de HPV;
- prezența altor boli cu transmitere sexuală (BTS), în special gonoreea, tricomoniaza, herpesul, infecția cu citomegalovirus, virusul Epstein-Barr, hepatita B și C etc . ;
- tulburări hormonale;
- epuizarea corpului, hipovitaminoză, oboseală cronică și stres sever;
- nașteri multiple și avorturi;
- prezența bolilor cronice severe, în special a diabetului zaharat;
- conducerea unui stil de viață nesănătos, prezența unor obiceiuri proaste;
- condiții de viață precare.
Persoanele în vârstă și supraponderale sunt mai predispuse la formarea papiloamelor. Mai mult, neoplasmele lor se formează adesea în pliurile pielii, ceea ce contribuie la rănirea și inflamația lor.
Tipuri și simptome
Neoplasmele cauzate de infecția cu HPV se pot forma pe piele și pe membranele mucoase ale diferitelor părți ale corpului, inclusiv pe față, gât și decolteu. De asemenea, se pot forma pe brațe, picioare, spate, organele genitale, inclusiv perineul, labiile minore și majora, vulva, vaginul, colul uterin, penisul, în special de-a lungul canelurii coroanei și frenulului. Nu este exclusă deteriorarea membranei mucoase a cavității bucale, a limbii, nazofaringelui, esofagului, vezicii urinare, conjunctivei ochiului, traheei și a altor organe interne.
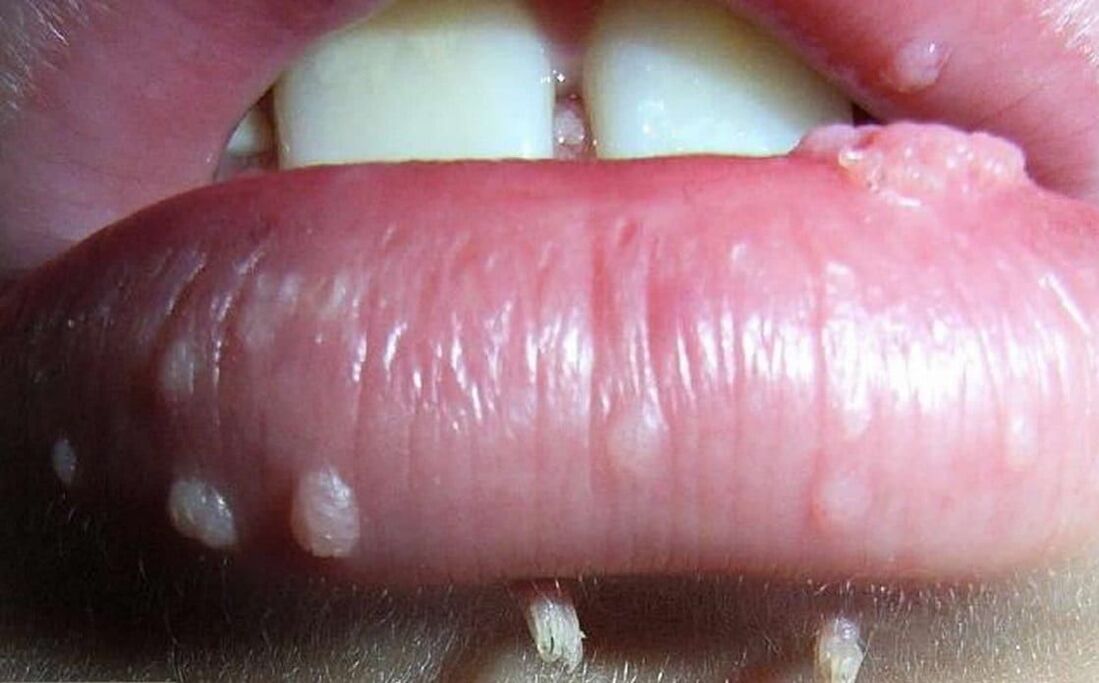
Papilomavirusul uman poate duce la apariția unor neoplasme de altă natură. În general, ele pot fi împărțite în 3 grupuri, deși în toate cazurile motivul apariției lor este același - infecția cu papilomavirusul uman.
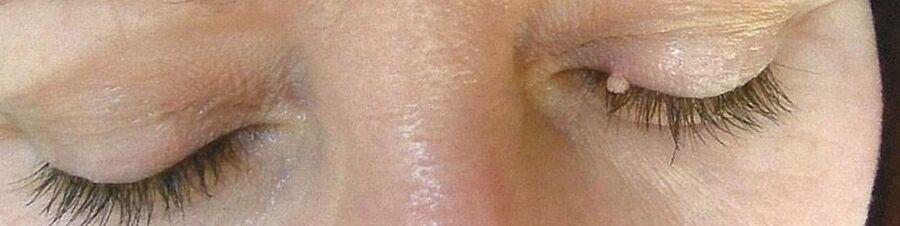
- Papiloamele sunt neoplasme benigne de culoare roz, alb, perlat sau maro deschis, formându-se cel mai adesea pe pleoape, buze, piept, în axile, pe gât. Acestea sunt localizate singure și de obicei nu tind să se contopească, chiar și cu leziuni multiple. Papiloamele sunt de obicei rotunde sau accidentate, seamănă cu capul conopidei, mai des au un picior.
- Negii sunt formațiuni benigne de o culoare maro murdară sau mai palidă sub forma unui coajă de cocoș sau a unui set de vilozități unite printr-o bază comună. Cel mai adesea se găsesc în zona genitală, anus și în jurul gurii. Acestea tind să se îmbine între ele și, ca rezultat, acoperă zone întinse ale corpului. Aspectul lor se datorează infecției cu HPV tipurile 6 și 11. Distingeți între negi ascuțite, plane și intraepiteliale.
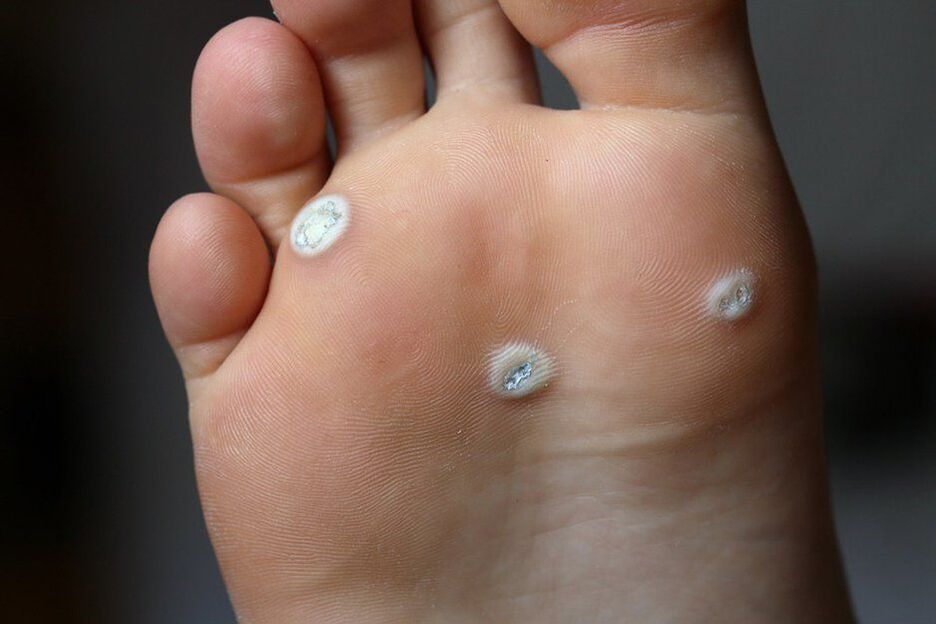
- Negii sunt formațiuni neuniforme, ușoare, asemănătoare tumorilor, sub formă de placă sau un mic nodul pe suprafața pielii mâinilor, la unghii, picioare, față și partea din față a corpului. Negii pot arăta ca papiloamele, dar diferă de ele într-o bază largă. Ele apar de obicei cu infecții cu HPV de 1-5, 7-10, 12, 14, 15, 17, 19-24 tipuri.
Astfel de formațiuni asemănătoare tumorii pot varia în mărime de la câțiva milimetri la creșteri mari care acoperă zone extinse ale pielii sau membranelor mucoase.
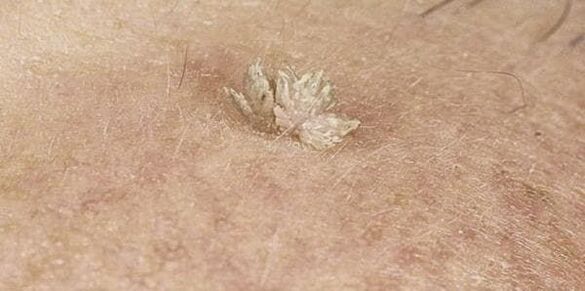
De asemenea, neoplasmele pot diferi ca aspect, care depinde în mod direct de tipul de HPV care a pătruns în organism. Mai des decât altele, există:
- Vulgar sau comun - umflături de consistență densă cu un diametru mai mare de 1 mm. Ei tind să se unească și să se grupeze.
- Negii plantari sunt ridicați deasupra suprafeței pielii, deseori umflături dureroase, cu o suprafață și o margine strălucitoare. O caracteristică caracteristică este absența unui model de piele. Formarea lor este provocată de tipurile HPV 1, 2, 4.
- Papiloamele plate sunt creșteri moi, netede, plate, de obicei rotunjite, care au o culoare normală a pielii sau ușor gălbuie, roz. Pot provoca mâncărime, astfel încât sunt deseori răniți, dureroși și inflamați. Cauza formării lor este tulpinile HPV 3 și 10.
- Filiformele (acrochords) sunt unul dintre cele mai frecvente papiloame, în special la pacienții vârstnici. Cel mai adesea se găsește pe față, în jurul ochilor, în zona inghinală, axile, pe gât. Sunt de culoare gălbuie și tind să crească treptat, transformându-se în umflături cu o consistență densă, dar elastică.
- Negii genitale în perineu, organele genitale.
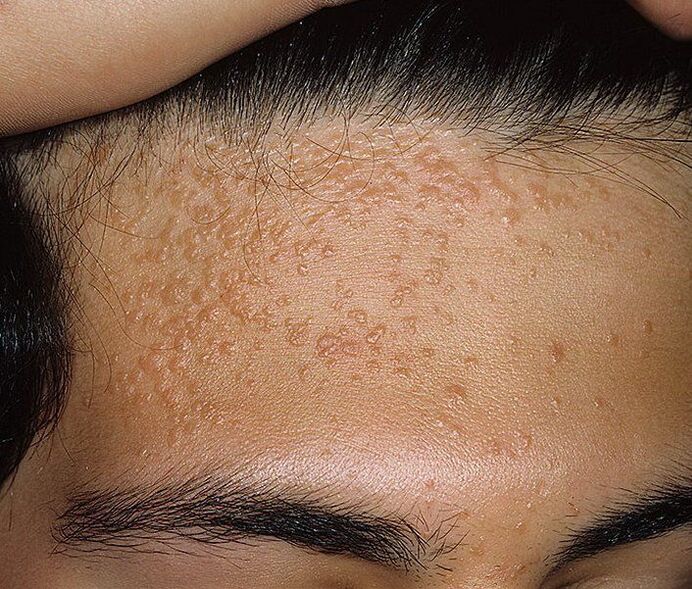
Papiloamele pot fi vizibile cu ochiul liber sau localizate în grosimea pielii sau a membranelor mucoase. În ultimul caz, acestea sunt numite endofite și una dintre manifestările lor este displazia cervicală. Înfrângerea organelor genitale interne feminine prin papilomatoză poate indica:
- mâncărime, arsură, plâns în perineu;
- leucoree abundentă;
- scurgeri sângeroase, în special, care apar după actul sexual;
- disconfort în timpul intimității.
Uneori papilomatoza poate provoca dureri de spate și pelvine, slăbiciune, umflături ale picioarelor și pierderea inutilă a greutății. Astfel de semne sunt printre cele mai alarmante, deoarece pot indica apariția complicațiilor infecției cu HPV.
Diagnostic
Dacă se formează papiloame pe corp, față sau organe genitale, trebuie să consultați un dermatolog. Acest lucru va face posibilă nu numai diagnosticarea infecției cu papilomavirus uman în stadiile incipiente, ci și luarea de măsuri pentru prevenirea formării de noi elemente, precum și observarea modificărilor celor existente.
Este deosebit de important să nu ezitați să vizitați un medic dacă apar semne de creștere, decolorare a papilomului, miros neplăcut sau durere în zona localizării sale.
În primul rând, medicul va efectua o dermatoscopie, adică o examinare a neoplasmelor folosind un dispozitiv special de mărire. Acest lucru va face posibilă determinarea naturii lor, precum și observarea semnelor periculoase care indică o probabilitate mare de degenerare a unei formațiuni benigne într-una malignă, fără a menționa un cancer format. Dacă sunt detectate într-un stadiu incipient de dezvoltare, acestea sunt tratabile cu succes și au un prognostic favorabil în viitor.
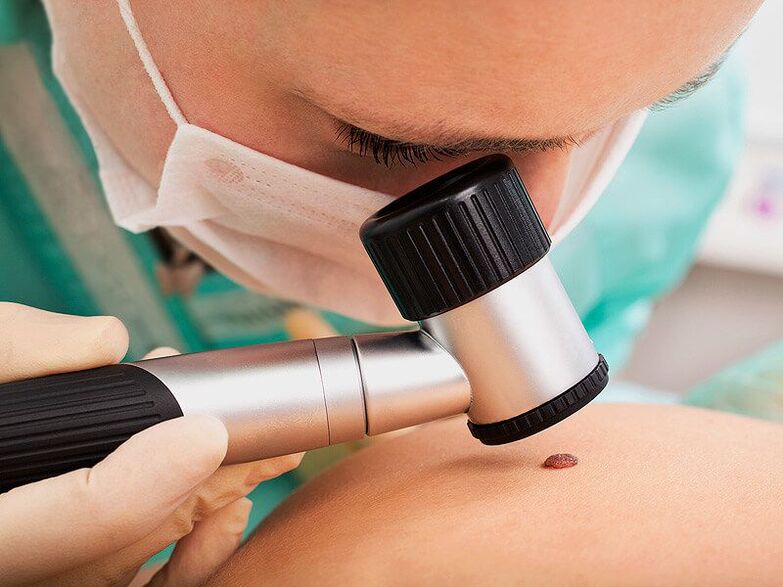
Este imperativ ca pacienților să li se recomande testarea pentru boli cu transmitere sexuală, mai ales dacă verucile se găsesc în zona genitală. De asemenea, în astfel de situații, femeilor li se arată că primesc sfaturi de la un ginecolog, iar bărbații - de la un urolog. Acest lucru este important pentru diagnosticarea prezenței unei leziuni a papilomavirusului uman la nivelul colului uterin, uretrei etc. și, dacă este necesar, pentru prescrierea unui tratament adecvat.
Pentru a confirma infecția papilomatoasă, pacienților li se atribuie de obicei o analiză PCR. Cu ajutorul său, este posibilă nu numai confirmarea sau respingerea infecției cu virusul papilomului uman, ci și determinarea corectă a tulpinilor.
Tratamentul și îndepărtarea papiloamelor
Tratamentul infecției cu papilomavirus uman este întotdeauna complex. Desigur, puteți elimina pur și simplu papilomul deranjant, dar în acest caz există un risc ridicat ca în curând să se formeze unul nou sau chiar mai multe în locul său. Deoarece principalul motiv pentru formarea papiloamelor este scăderea propriilor mijloace de apărare ale corpului, ceea ce permite HPV-ului latent în organism să devină activ, în primul rând, terapia medicamentoasă este prescrisă pacienților cu papilomatoză. Include administrarea de imunomodulatori și agenți antivirali. Cu leziuni extinse ale pielii și ale mucoaselor cu papiloame, pot fi prescrise și medicamente citotoxice. Dar sunt luați sub supravegherea unui medic, deoarece pot provoca reacții adverse grave.
Dacă un pacient este diagnosticat cu infecții sau boli concomitente, trebuie să i se prescrie tratamentul adecvat situației și, uneori, este necesar să se consulte suplimentar cu un specialist specializat și să se supună terapiei sub supravegherea sa.
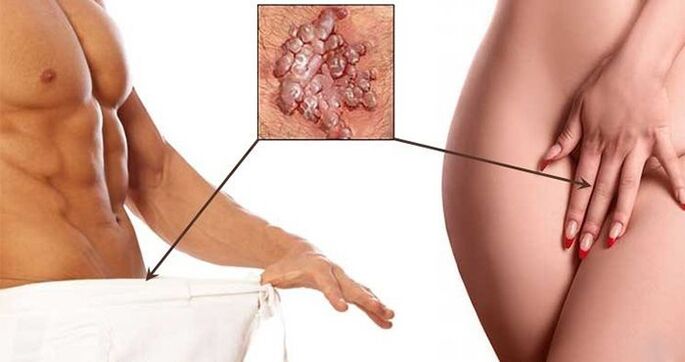
Negii de toate tipurile sunt supuse îndepărtării obligatorii, precum și papiloamele, care sunt adesea rănite și inflamate. În alte cazuri, îndepărtarea se efectuează la cererea pacientului. Dar este posibil să începeți eliminarea manifestărilor vizibile ale infecției cu HPV numai după terminarea tratamentului bolilor concomitente, dacă există, și pe fondul continuării terapiei antivirale.
În general, toate metodele moderne de distrugere sau îndepărtare a papiloamelor pot fi împărțite în 2 grupuri mari:
- chimic - constă în utilizarea diferiților compuși chimici pentru îndepărtarea papiloamelor, inclusiv acidul tricloracetic, preparatele dermatologice;
- fizic - implică îndepărtarea papiloamelor prin intervenție chirurgicală, utilizând electrocoagulare, criodestrucție, laser, unde radio sau coagulare plasmatică.
După îndepărtarea papilomului printr-o metodă sau alta, este important să utilizați agenții topici prescriși de medic pentru a accelera vindecarea și a elimina riscul de infecție.
Succesul tratamentului și în special îndepărtarea papiloamelor depinde de puterea sistemului imunitar. În starea sa normală, în 90% din cazuri, în decurs de 2 ani de la momentul infecției, HPV este suprimat sau chiar complet distrus. Dar aceasta nu este o garanție că nu există niciun risc de reinfecție sau de formare de noi papiloame. Dacă imunitatea este redusă datorită acțiunii anumitor factori, papilomatoza devine cronică, dă recidive periodic și poate duce la complicații grave.
Pentru a preveni infecția cu tulpini de HPV periculoase și dezvoltarea complicațiilor severe, se recomandă, în special fetelor, să fie vaccinate între 9 și 25 de ani.
Îndepărtarea chirurgicală a papiloamelor
Esența metodei este îndepărtarea neoplasmului cu un bisturiu, care este asociat cu formarea de cicatrici și o creștere a timpului de vindecare. Prin urmare, este utilizat numai atunci când este necesar să se îndepărteze un papilom mare sau în acele cazuri în care este necesară efectuarea unui examen histologic, deoarece se presupune formarea de celule maligne în acesta.
Procedura se efectuează sub anestezie locală, ceea ce o face nedureroasă. Medicul îndepărtează neoplasmul cu un bisturiu și captează țesutul sănătos din jur. Acest lucru este necesar pentru a elimina riscul de re-formare a papilomului în același loc. Dacă are picior, se disecă cu foarfece chirurgicale, iar cu ajutorul unui electrocoagulator, vasul de sânge care a alimentat neoplasmul este „sigilat". Rana rămasă este suturată, tratată cu un antiseptic și acoperită cu un bandaj steril.
Astăzi, îndepărtarea chirurgicală a papiloamelor se efectuează în principal atunci când există suspiciunea formării celulelor canceroase.
Criodestruire
Metoda implică utilizarea temperaturilor scăzute pentru a distruge celulele papilomului. Acest lucru se realizează prin utilizarea azotului lichid, a cărui temperatură este de -196 ° C. Esența procedurii este utilizarea unei duze speciale sau atingerea papilomului cu un tampon de bumbac înmuiat în azot lichid. Sub acțiunea sa, apa conținută în celule se transformă instantaneu în cristale de gheață, care le distrug din interior. Procedura se efectuează sub anestezie locală sau fără aceasta, deoarece timpul de expunere la azot lichid nu depășește 5-20 de secunde.
Complexitatea metodei constă în alegerea duratei corecte a expunerii pentru a îndepărta papilomul la adâncimea maximă și a nu dăuna țesuturilor sănătoase, ceea ce va duce la formarea cicatricilor.
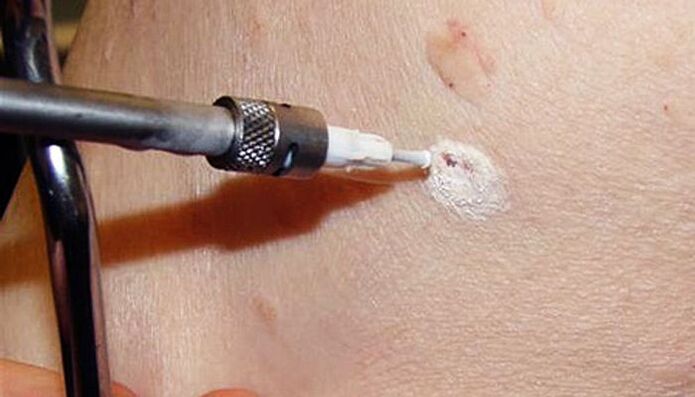
Imediat după tratamentul cu azot lichid, se formează o pată albă la locul papilomului. Ulterior, se formează o mică bulă cu un conținut de lichid transparent sau roz, iar pielea din jur devine roșie și se poate umfla puțin. Acest lucru poate fi însoțit de un disconfort minor sub forma unei senzații de arsură sau furnicături.
După 3-4 zile, bula izbucnește și se formează o crustă la locul ei, care însăși dispare după câteva zile, expunând pielea tânără sănătoasă. În nici un caz nu trebuie să străpungeți în mod independent vezica urinară, să o răniți sau să crească în alt mod.
Cauterizarea papiloamelor cu azot lichid este posibilă numai în cazurile în care posibilitatea formării de celule maligne în acesta este complet exclusă. Această metodă este folosită cel mai adesea pentru a îndepărta papiloamele și verucile genitale pe:
- secole;
- față;
- articulații mici;
- organele genitale.
Îndepărtarea papiloamelor cu laser
Utilizarea unui laser pentru îndepărtarea papiloamelor este posibilă și în cazurile în care malignitatea lor este complet exclusă. Procedura se efectuează sub anestezie locală și constă în evaporarea umidității în celulele papilomului cu energia termică a unui laser. Astfel, un fascicul laser focalizat este îndreptat către neoplasm. Durata expunerii nu depășește 1 minut.
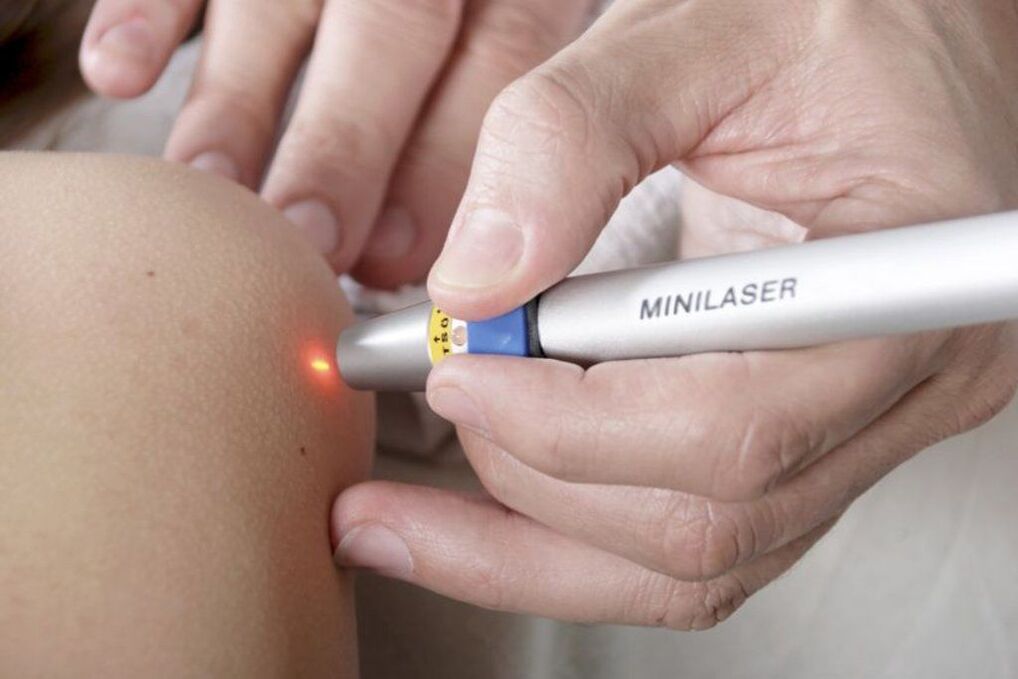
Ca rezultat, se formează o crustă la locul papilomului, iar pielea din jurul său devine roșie și se umflă. Crusta va dispărea singură în decurs de o săptămână. Nu poate fi înmuiat și aburit timp de 3 zile, precum și rupt și rănit, deoarece acesta este plin de cicatrici. În plus, în termen de 2 săptămâni după îndepărtarea papilomului, merită să protejați zona de tratament de lumina soarelui. În caz contrar, există o mare probabilitate de hiperpigmentare a acestei zone.
Când îndepărtați papiloamele de pe față cu un laser, nu aplicați produse cosmetice decorative în zona afectată până la vindecarea completă.
După căderea crustei, este expusă pielea roz sănătoasă, care ia treptat o nuanță normală. Acesta este principalul avantaj al îndepărtării cu laser a papiloamelor, deoarece nu implică formarea de cicatrici și cicatrici. Se pot forma numai atunci când neoplasmele mari sunt îndepărtate și regulile de îngrijire în perioada postoperatorie sunt încălcate. De asemenea, îndepărtarea cu laser elimină complet riscul de infecție a rănilor și este o metodă absolut fără sânge, deoarece sub influența energiei termice are loc coagularea instantanee a vaselor de sânge mici.
Cu ajutorul unui laser, papiloamele sunt îndepărtate în principal pe:
- mâini;
- picioare și picioare;
- față;
- secole;
- gât;
- organele genitale.
Laserul este singura modalitate fiabilă de a îndepărta negii plantari, deoarece rădăcinile lor pot pătrunde cu 1 cm sau mai mult în țesut.
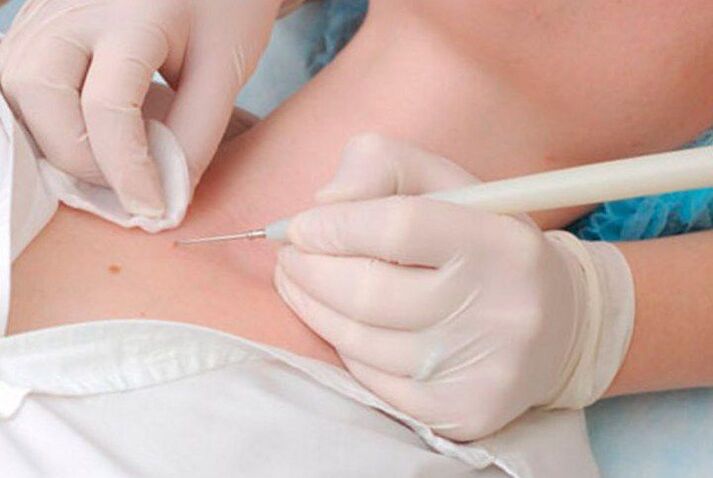
Electrocoagularea papiloamelor
Esența metodei este utilizarea unui curent electric pentru îndepărtarea papiloamelor. Folosind un aparat special numit electrocoagulator, medicul captează papilomul și îl întrerupe în țesutul sănătos. În acest caz, sângerarea este complet absentă, deoarece energia termică a curentului este suficientă pentru coagularea vaselor de sânge mici. Dar procedura poate fi dureroasă, mai ales dacă este necesară îndepărtarea creșterii în zonele corpului cu pielea delicată.
După electrocoagulare se formează și o crustă. Și întreaga perioadă de recuperare durează 7-10 zile. După căderea crustei, pielea de sub ea trebuie protejată împotriva deteriorării și expunerii la radiații ultraviolete.
Metoda este utilizată pentru îndepărtarea papiloamelor din diferite părți ale corpului. Mai mult, electrocoagularea poate fi utilizată și în cazurile în care este necesar să se efectueze o examinare histologică a neoplasmului și să se stabilească cu exactitate natura acestuia. Dar rezultatul procedurii depinde în totalitate de calificările și experiența medicului, totuși, ca și în alte cazuri, deoarece dacă îndepărtarea nu este suficient de profundă, papilomul se poate forma din nou în aceeași zonă.
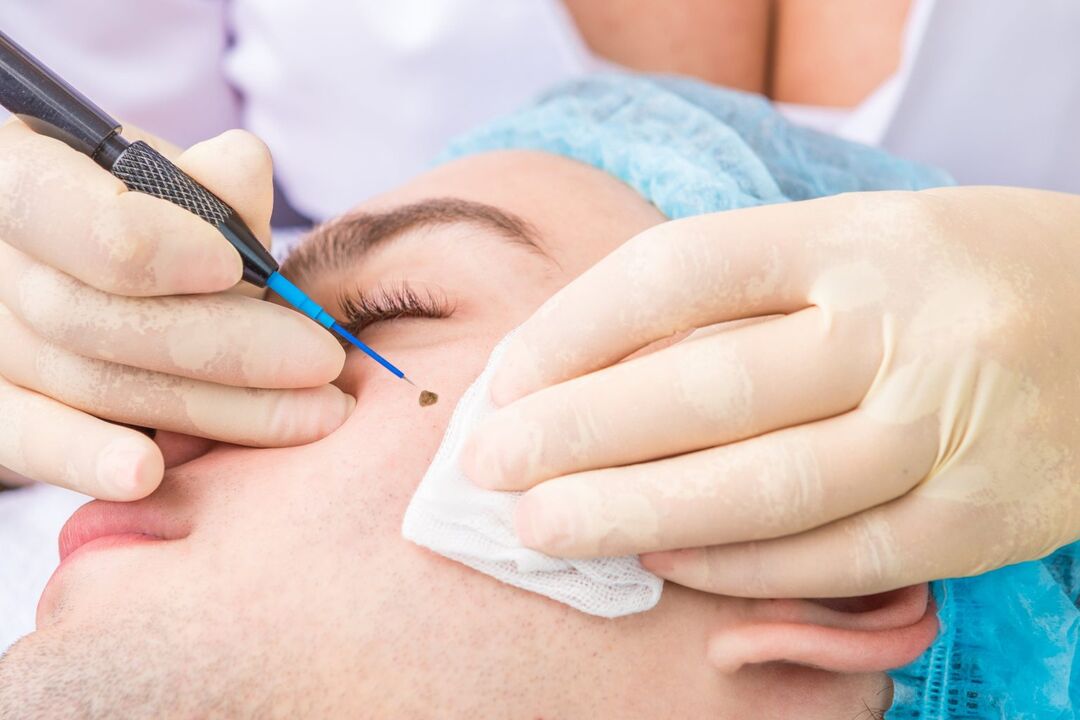
Chirurgie cu unde radio
Această metodă este una dintre cele mai avansate în îndepărtarea papiloamelor de orice fel. Implică utilizarea unui aparat special. Dar, în același timp, are multe în comun cu îndepărtarea cu laser a papiloamelor. Procedura se efectuează sub anestezie locală, iar îndepărtarea are loc direct din cauza expunerii neoplasmului la undele radio. Datorită lor, este posibil să tăiați complet papilomul de orice dimensiune și locație, precum și să evitați cicatricile.
Îndepărtarea chimică a papiloamelor
Metoda implică aplicarea regulată a compușilor speciali pe papilom, care le distrug celulele, ceea ce duce la dispariția ulterioară a neoplasmului. Dar atunci când utilizați astfel de medicamente, este important să fiți extrem de atenți să nu permiteți substanței să intre în contact cu pielea sănătoasă.
Astfel, toată lumea se poate confrunta cu formarea papiloamelor. Nu există o prevenire eficientă a infecției cu HPV, iar vaccinurile protejează doar împotriva celor mai periculoase tulpini de virus din punct de vedere al riscului de cancer. Cu toate acestea, în majoritatea cazurilor, acestea nu cauzează inconveniente semnificative unei persoane, cu excepția verucilor genitale și a anusului, care trebuie eliminate. În orice caz, puteți scăpa rapid și eficient de orice papiloame, dar din moment ce este imposibil să distrugeți complet HPV în organism cu medicamente și există întotdeauna riscul de a vă infecta din nou sau cu o altă tulpină, există posibilitatea ca problema va reveni din nou. Singura modalitate fiabilă de a reduce la minimum probabilitatea formării papilomului este întărirea sistemului imunitar. Și dacă apar și reprezintă un defect cosmetic sau interferează cu viața de zi cu zi a unei persoane, contactați un dermatolog. Medicul va putea diferenția cu precizie papiloamele de alte neoplasme cutanate și va rezolva această problemă în câteva minute.























